Young Adult Hip Clinic.
Welke behandelingen zijn er mogelijk?
De essentie van de Young Adult Hip Clinic is natuurlijk niet uitsluitend diagnose en informatie. We willen de patiënten natuurlijk ook helpen. Hieronder vindt u een overzicht van de behandelmogelijkheden.
De niet-operatieve (conservatieve) behandeling
Zoals bij elke orthopedische behandeling is er absoluut plaats voor een niet-operatieve of conservatieve behandeling. Dit zal meestal gebeuren in coördinatie met ons team van de dienst fysische geneeskunde en je eigen kinesist.
Er zijn drie belangrijke peilers van de conservatieve behandeling: gepaste medicatie, aangepaste oefeningen en gerichte inspuitingen rond de heup.
Met medicatie bedoelen we in essentie pijnstillers en ontstekingsremmers. Vaak zijn die al opgestart via de huisarts. Belangrijk is te beseffen dat medicatie maar een korte tijd kan worden genomen:et heeft geen enkele zin om maanden aan een stuk medicatie te nemen. Dan zoeken we beter verder. Ook heeft het weinig zin om zwaardere pijnmedicatie te nemen met morfinederivaten. Die zullen tijdelijk de pijn onderdrukken maar doen uiteindelijk niets aan de oorzaak. Vaak creëert dit bovendien nog een bijkomend probleem van afhankelijkheid aan de medicatie: het wordt op de duur moeilijk om ermee te stoppen.
Met de fysische geneesheer, kinesist, manueel therapeut en osteopaat (al dan niet in ons ziekenhuis) zal gekeken worden hoe het mechanisch probleem kan worden opgevangen. Net zoals bij rugpijn kunnen gerichte versterkende oefeningen de pijn onder controle houden. Ook manuele therapie/manipulaties hebben hierin hun rol.
Hierbij is het belangrijk dat er in het oefenprotocol structuur zit. Als we merken dat er te veel losse facetten worden aangepakt, zonder de nodige structurering, zullen we vragen aan onze kinesitherapeuten om bij te sturen en te overleggen met je eigen therapeuten.Ten slotte is er een heel belangrijke rol weggelegd voor het gebruik van infiltraties in en rond de heup. Heel vaak zullen die in het heupgewricht worden geplaatst, maar ook ter hoogte van de slijmbeurs of de aanhechting van de spieren kunnen infiltraties heel veel helpen.
Afhankelijk van de klachten zal bij de inspuiting enkel lokale verdoving en cortisone worden gebruikt. Bij langdurige klachten of herhalingsinfiltraties schakelen we vaak over op hyaluronzuur (een trager werkend product met natuurlijke kenmerken) of PRP (platelet rich plasma). Bij dit laatste wordt bloed van de patiënt afgenomen waaruit de fractie van het bloed waar de stamcellen inzitten wordt gefilterd. Dit kan dan op de probleemplaats worden ingebracht. Deze laatste therapie met PRP wordt binnen ons ziekenhuis toegepast op de dienst fysische geneeskunde.Met de conservatieve behandeling van mechanische heupproblemen kunnen we al heel wat mensen van een operatie weghouden. 7 op de 10 mensen zullen op deze manier een oplossing vinden. Bij de overige patiënten zal toch een operatie moeten worden voorgesteld. De mogelijkheden worden hieronder uitgelegd.
Hechting of reconstructie van de hefspieren van de heup
Net zoals je bij de schouder een peesscheur kan hebben die moet gehecht worden, kan dit ook gebeuren ter hoogte van de heup. Typisch gaat het om mensen rond de 55 jaar met lang bestaande last aan de zijkant van de heup (zie spier- en peesproblemen rond de heup). Na verloop van tijd beginnen deze mensen ook te manken en kunnen ze hun bekken niet meer goed horizontaal houden. Er ontstaat een typisch teken van Trendelenburg. (figuur 13)
Bekijk een demo van een Trendelenburg-gang.
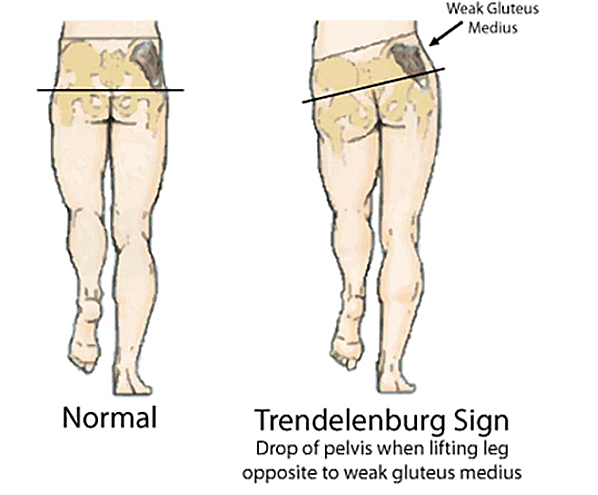
Figuur 13: Trendelenburg-teken.
Eenmaal we dit zien, betekent dit dat de gluteus medius en minimus spier, namelijk de belangrijkste stapspieren, zijn aangetast en ingescheurd. Met een operatieve ingreep kunnen die worden hersteld. Op voorhand zal met een scan worden bepaald of je eigen pees nog van goede kwaliteit is. Is dit het geval, dan kan de pees net als in de schouder worden gehecht. Dit gebeurt met een kijkoperatie als het gaat om kleine letsels, maar als het gaat om een grote scheur, dan moet dit gebeuren met een open ingreep. Hierbij worden de pezen rechtstreeks terug op het bot ingehecht, al dan niet met het gebruik van botankers. (figuur 14)
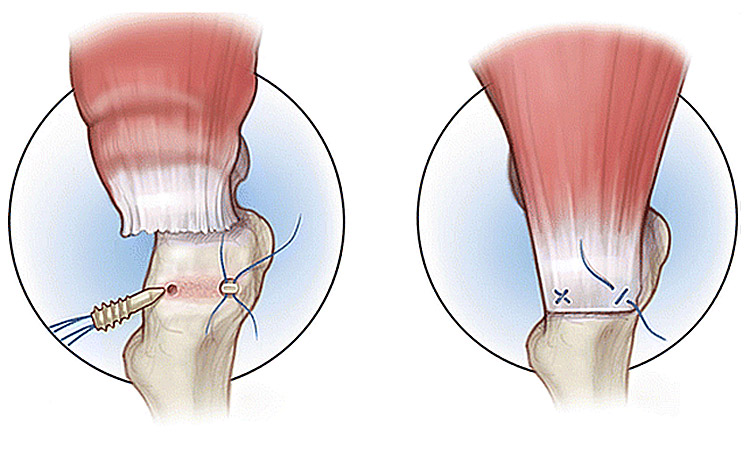
Figuur 14: schematische voorstelling van een rechtstreekse hechting van de gluteuspees.
In uitzonderlijke gevallen is de pees zodanig aangetast dat die niet meer kan worden gehecht. In dat geval kan er een peestransfer gebeuren. Dit heet de Whiteside-operatie. Hierbij worden twee pezen (en ook spieren) losgemaakt en op de plaats van de gescheurde pezen ingehecht. Het gaat hier over de tensor fascia latae en een deel van de gluteus maximus.
In onze kliniek zal afhankelijk van jouw probleem worden bepaald welke de beste aanpak is. Het is evident dat we steeds de minst zware oplossing proberen te gebruiken. Maar dit is zeker niet altijd mogelijk. Kiezen voor de minder zware ingreep als dit niet de juiste oplossing is, is gewoon niet goed.
Wat heel belangrijk is voor onze patiënten is te begrijpen dat deze ingrepen veilig zijn. In geval van een artroscopie blijf je slechts 1 dag in het ziekenhuis. Als het gaat om een open chirurgie, zal je meestal 2 tot 3 dagen opgenomen blijven.
Het herstellen van een pees, of dit nu met een kijkoperatie is of met een open chirurgie, vraagt tijd om te genezen. Klassiek zeggen we dat dit gemiddeld 6 maanden tot zelfs een jaar kan duren alvorens het resultaat is bereikt en dus het probleem is opgelost. Dit is voor onze patiënten dus een hele investering. Vooral in het begin is dit lastig. Je mag immers 6 weken niet steunen op het geopereerde been. Nadien mag je meer en meer steunen, maar pas op 3 maanden mag je volledig doorsteunen. Meestal zullen we ook 6 weken wachten om te starten met kinesitherapie.
Behandeling van de sportershernia: De Nesovic-procedure
Dit is in feite een liesbreukherstel waarbij echter geen buikwandnet wordt ingenaaid. Samen met de chirurgen zullen we hierbij het lieskanaal verstevigen en de aanhechting van de adductoren losmaken. De combinatie van deze twee stappen zorgt voor een versterking van de buikwand en een verlenging van de adductoren.
Patiënten hoeven hiervoor meestal maar 1 nacht in het ziekenhuis te blijven. Nadien volgt een periode van rust zonder kinesitherapie. Dit is meestal 6 weken om de littekens te laten rusten en herstellen.
Nadien starten we met intensieve kinesitherapie. Sporters zullen hierbij 4 tot 6 maanden nodig hebben om opnieuw op niveau te geraken. Het resultaat is echter meestal prima.
Heupartroscopie of kijkoperatie van de heup
Bij een groot deel van de mechanische heupproblemen kunnen we een oplossing bieden via artroscopie: de zogenaamde kijkoperatie. Dit is zo voor de meeste vormen van impingement, problemen van losliggende kraakbeenstukken, problemen aan de psoaspees of de iliotibiale band en problemen met de slijmbeurs van de heup en de hefspieren (gluteus spieren) van de heup. Ongeveer 7 op de 10 heupoperaties die we bij jongere mensen uitvoeren zijn artroscopieën.
Heel belangrijk is het om te weten dat mensen met dysplasie meestal niet met een artroscopie kunnen worden geholpen. Bij hen kan deze operatie net tot meer problemen leiden, indien de diagnose vooraf niet duidelijk is gesteld.
Bij een artroscopie maken we een aantal kleine incisies waardoor we een heel mooi zicht krijgen op de heupkom, het labrum (sluitring van de heupkom) en de heupkop. Ook het kapsel en het slijmvlies van de heup kan mooi worden geëvalueerd en zo nodig behandeld.
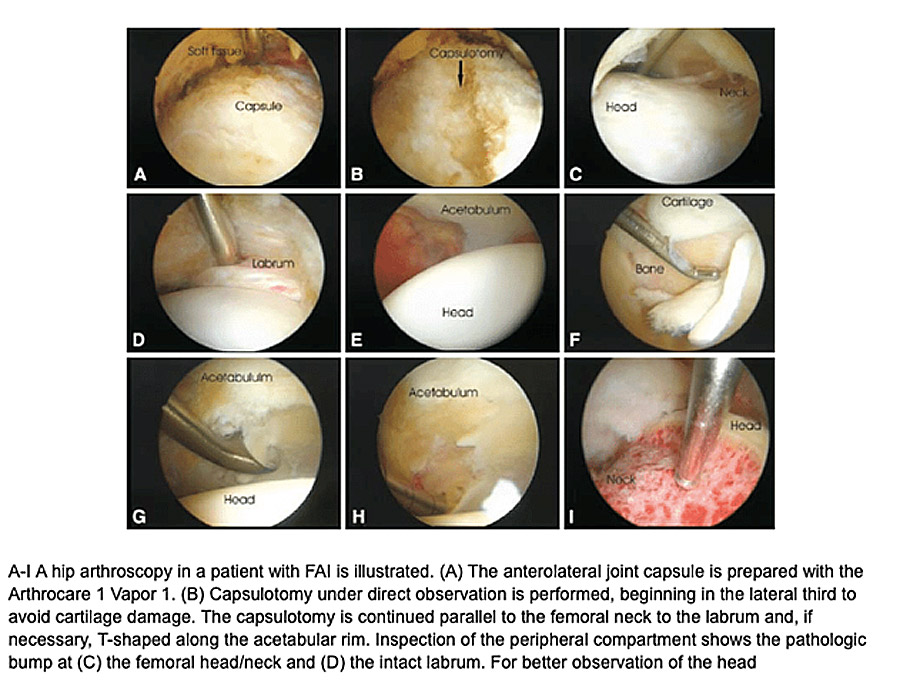
Figuur 15: Enkele beelden van de heup tijdens een artroscopie: met een kijkoperatie kan het heupgewricht mooi worden geëvalueerd en behandeld.
Video 1 en video 2 tonen hoe een artroscopie eruitziet.
Wat houdt een heupartroscopie in voor de patiënt?
De operatie op zich verloopt meestal heel vlot. De patiënt kan de dag van operatie het ziekenhuis verlaten en zal hierbij meestal weinig pijn ervaren. Tijdens de operatie zullen een 3 tot 5 kleine werkgaatjes (van ongeveer 1 cm) worden gemaakt. De operatie duurt ongeveer anderhalf tot 2 uur, afhankelijk van wat moet worden behandeld. Met de tijd voor de ingreep en de tijd op de ontwaakkamer na de ingreep, zal een patiënt typisch 4 tot 5 uur van de kamer zijn.
Bij een heupartroscopie zal de patiënt steeds helemaal in slaap worden gebracht. Ook wordt er net voor de ingreep een lokale verdoving geplaatst rond de heup om de pijn na de ingreep zo goed mogelijk op te vangen. Door deze lokale verdoving vragen we aan de mensen om in de eerste 24 uur voorzichtig te zijn met het steunen. Soms is namelijk de quadricepsspier ook verdoofd en door het been zakken. Na 24 uur mag de patiënt gewoon steunen met krukken, en dat voor de eerste 2 weken. In week 3 en 4 vragen we om nog 1 kruk te gebruiken om de belasting nog wat te beperken.
In de eerste 10 dagen mag de patiënt zelf wat oefeningen doen. Hiervoor krijgt die een schema mee naar huis. Na 10 dagen mag de kinesitherapie starten. Ook hiervoor wordt een begeleidend schema meegegeven.Hoewel een artroscopie beperkt is qua impact voor onze patiënten, mag je het herstel toch niet onderschatten. De eerste weken na de operatie kan de patiënt al wel steunen relatief snel, maar het kan erg lang duren voor de oorspronkelijke klachten (waarvoor de mensen zich lieten opereren) goed onder controle zijn. Het is dan ook belangrijk dat onze patiënten dit goed begrijpen voor de operatie: het is niet omdat we aan de buitenzijde maar een aantal kleine wondjes maken, dat de ingreep aan de binnenzijde geen belangrijk herstel vraagt.
Meestal zeggen we onze mensen dat het verdwijnen van de pijn minimum 4 tot 6 maanden zal duren. Dit is eigenlijk helemaal niet zo vreemd, gezien de afwijking al van jonge leeftijd aanwezig is en de klachten vaak al lange tijd opspelen.De eerste boodschap aan onze patiënten is dan ook geduld: we krijgen dit vaak goed, maar we winnen niet altijd. Als je problemen aanpakt die tot heupslijtage leiden, dan moeten we aanvaarden dat we het soms niet in orde krijgen. Alvorens een kijkoperatie zal worden ingepland, zal dan ook goede informatie worden verschaft aan onze patiënten zodat zij met een realistisch beeld aan de start komen.
Ten slotte is het belangrijk te weten dat een heupartroscopie ook een heel veilige operatie is. Doordat er wordt gewerkt met een aantal kleine incisies, en het gewricht tijdens de operatie ook continu wordt gespoeld, is de kans op infectie bijzonder klein. Patiënten kunnen ook onmiddellijk terug stappen en bewegen, waardoor de kans op bloedklontering (trombose) heel laag is.
Alle voordelen in beschouwing genomen zal een heupprobleem dan ook meestal via kijkoperatie worden aangepakt. Dit is minder invasief voor onze patiënten en leidt tot minder complicaties. Niet alles kan echter met deze operatie worden aangepakt. Dit wordt verduidelijkt in de volgende delen.
Ganz-osteotomie of peri-acetabulaire osteotomie van de heup: de standaard behandeling voor een dysplastische heup
Een dysplastische (onderbedekte) heup kan niet worden gecorrigeerd met een heupartroscopie. De kom staat immers niet goed en moet dus operatief in de juiste positie worden gebracht. Je kan het vergelijken met een jong persoon met erge X-benen. In dat geval zal geen kijkoperatie worden uitgevoerd of een nieuwe knie worden geplaatst, maar het X-been worden gecorrigeerd.
Zo is het ook met een heupdysplasie: de kom van de heup staat in dit geval scheef en moet recht worden gezet. Het lastige hieraan is alleen dat iemand niet kan zien dat zijn heupkom scheef is, maar dat enkel kan voelen. Als je knieën krom staan, dan is dat visueel heel duidelijk.
Hierdoor komen patiënten pas bij ons aankloppen wanneer er erge klachten onstaan en er foto’s worden genomen.Bij dysplasie wordt een peri-acetabulaire osteotomie (PAO) uitgevoerd. Dit betekent dat de kom wordt losgemaakt uit het bekken door het maken van osteotomieën (snijvlakken door het bot). Eenmaal los kan de kom in de juiste positie worden geplaatst en terug worden vastgemaakt met een drietal schroeven. (Fig. 16, 17, 18)
Dit klinkt allemaal heel ingrijpend, maar in de praktijk is dit natuurlijk een techniek die erg is aangepast om zo weinig mogelijk schade aan de weefsels te bekomen. Net zoals bij de direct anterieure toegang (zie topic heupprothese) wordt hierbij een maximaal spiersparende en zenuwsparende techniek toegepast. Een insnede van een 10-tal centimeter volstaat hierbij. Inwendig worden de spieren en pezen opzijgeduwd om aan het bekken te geraken. Die worden niet doorgesneden of losgemaakt. Op het einde van de ingreep vallen die dan ook gewoon terug op hun plaats en kan het herstel onmiddellijk beginnen.
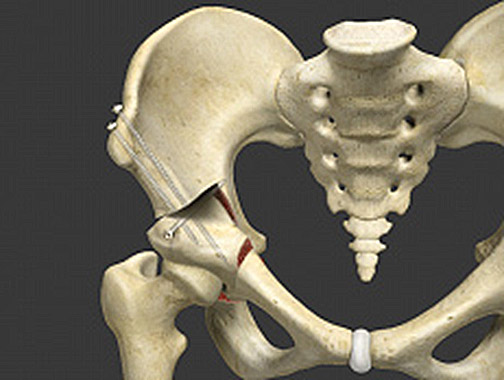
Figuur 16: Schematische voorstelling van een peri-acetabulaire osteotomie: de kom van de heup is losgemaakt en in de juiste positie gekanteld. De schroeven houden de kom terug stevig vast, zodat die kan vastgroeien.
Figuur 17: Voorbeeld van een litteken na peri-acetabulaire osteotomie: 3 weken na de ingreep.
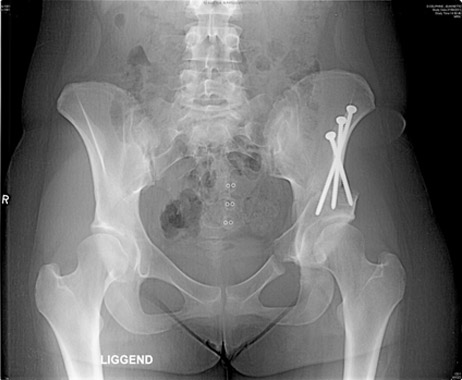
Figuur 18: radiografie van een peri-acetabulaire osteotomie aan de linkerheup.
Het verloop van een peri-acetabulaire osteotomie:
Dit is eigenlijk niet zo verschillend van het plaatsen van een nieuwe heup. Patiënten komen binnen op de dag van de ingreep. Hierbij moeten ze nuchter zijn (niet eten en drinken na middernacht). Via de huisarts zal een bloedonderzoek zijn uitgevoerd. Andere voorbereidende onderzoeken zijn niet nodig.
De ingreep duurt ongeveer anderhalf uur en kent een heel vast verloop. Hoewel dit een zeldzame ingreep is, is dit absoluut niet experimenteel. Elke stap van de ingreep is vast en berekend, net zoals bij het plaatsen van een nieuwe heup.
Bij een PAO (peri-acetabulaire osteotomie) wordt de patiënt altijd helemaal in slaap gebracht. Ook hier zal voor de ingreep een lokale verdoving rond de heup en het bekken worden geplaatst om het comfort van de patiënt te maximaliseren. Dit gebeurt door onze anesthesisten.
Na de ingreep verblijft de patiënt nog 2 tot 3 uur op de ontwaakkamer maar mag nadien naar een gewone kamer. Hierbij is de pijn meestal heel goed onder controle en is er geen pijnpomp of andere extra’s nodig.
In de eerste 24u laten we de mensen bekomen. Er zullen lichte oefeningen gebeuren in het bed en als het lukt, zal de patiënt ook al uit het bed worden gehaald om wat te bewegen. Bij een bekkenosteotomie is er toch wel wat bloedverlies. Meestal is er echter geen bloedtransfusie nodig.
Zodra het lukt, zal de patiënt meer en meer beginnen met mobiliseren onder begeleiding van onze kinesist. Je hoeft dan ook maar enkele dagen (meestal 3 tot 4 dagen: maar het kan soms ook sneller gaan) in het ziekenhuis te blijven. Zodra de pijn goed onder controle is en het mobiliseren goed is gelukt, kan je naar huis.
Het belangrijkste verschil met het plaatsen van een nieuwe heup, is dat je na een PAO niet mag doorsteunen op het been. Gedurende 6 weken mag je de voet op de grond zetten (“plantar touch”), maar mag je niet doorsteunen. Na 6 weken mag je meer en meer beginnen te steunen met twee krukken, maar het is pas na 12 weken (3 maand dus) dat je mag steunen zonder krukken.
Je mag natuurlijk wel bewegen en oefenen, maar je mag het volle gewicht niet op het been zetten. Dit is lastig voor onze patiënten, maar het is zo enorm belangrijk. Gezien er osteotomieën worden gemaakt rond de kom (breukvlakken), moeten die de tijd krijgen om opnieuw vast te groeien. Als je als patiënt onmiddellijk volledig gaat steunen, is er een grote kans dat de breuken niet goed vast komen te zitten en je dus achterblijft met pijn.
Dit laatste komt door het ontstaan van een stressfractuur: hierbij breekt het bekken verder door op plaatsen waar geen breukvlakken zijn gemaakt. Het steunverbod is dus bijzonder belangrijk om problemen en heroperaties te vermijden. Als patiënt ben je hier absoluut mee verantwoordelijk voor!
Een PAO is een veel minder frequente ingreep dan een totale heupprothese, maar is absoluut even veilig. Voor de mogelijke verwikkelingen verwijzen we naar de topic: wat kan er fout gaan bij een nieuwe heup. De verwikkelingen zijn dan ook gelijklopend in voorkomen en frequentie.
Na een PAO behoud je natuurlijk je eigen heup. Het is dan ook een extra optie voor een beperkte groep patiënten om een nieuwe heup te voorkomen, of tenminste heel lang uit te stellen. Uit wetenschappelijk onderzoek blijkt dat bij een succesvolle PAO 20 jaar en meer kan worden gewonnen alvorens een nieuwe heup nodig is. Maar we moeten realistisch zijn: zelfs na een PAO kan een heup verder slijten en is op latere leeftijd nog een nieuwe heup nodig. Het is belangrijk om dit te weten en te beseffen.
Een PAO is een extra optie voor mensen met dysplasie, waardoor we kunnen vermijden om op heel jonge leeftijd een nieuwe heup te moeten plaatsen.
Bijkomende informatie over de Ganz-osteotomie vind je ook op volgende websites:
http://www.ganzosteotomie.nl/index.php?option=com_content&task=view&id=25&Itemid=33
https://www.icoss.fr/copie-de-arthrose-de-la-hanche-
Open dislocatie van het heupgewricht
Bij deze ingreep gaan we het heupgewricht helemaal openmaken met extra aandacht voor de doorbloeding. De heup is namelijk een levend weefsel dat van bloed wordt voorzien, waardoor de kop uit de kom moet worden gehaald zonder die doorbloeding aan te tasten. Zo niet zou de heup kapotgaan door avasculaire necrose: het afsterven van de heupkop door het beschadigen van de bloedcirculatie naar de heup. (Figuur 19)
Bij een open dislocatie wordt de patiënt 3 tot 4 dagen opgenomen. Een grotere insnede van een 20-tal centimeter wordt over de zijkant van de heup gemaakt en de heup wordt in de diepte opengemaakt. Hierbij wordt op een heel specifieke wijze gewerkt.
Met deze behandeling krijgen we een 360 gradenzicht op het heupgewricht. Dit is veel meer dan wat we kunnen zien bij een kijkoperatie. Een open dislocatie zal dan ook nodig zijn wanneer het probleem niet met een kijkoperatie kan worden opgelost. Dit is onder andere zo bij heel ernstige vormen van impingement, breuken van de heupkop of heupkom, de behandeling van Legg-Calvé-Perthès en de behandeling van epifysiolyse. Ook een coxa profunda, of te diep liggende heup, kan op deze manier worden aangepakt.
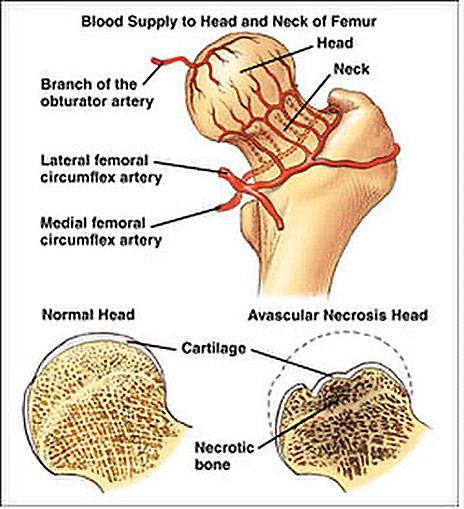
Figuur 19: De doorbloeding van de heup en voorstelling van avasculaire necrose.
Dit is een heel krachtige operatie, maar het herstel voor de patiënt is ook hier langer. Na de ingreep mag je snel bewegen en stappen, maar mag je in de eerste 4 weken niet doorsteunen op de heup. Na deze vier weken vallen patiënten opnieuw terug op een standaard revalidatieprotocol bij de kinesist in een drietal fases:
- In de eerste fase worden de gevolgen van de ingreep zoveel mogelijk opgevangen en weggewerkt.
- In de tweede fase wordt de kracht in de heup opgebouwd en de beweeglijkheid terug herwonnen.
- In de derde fase worden meer complexe oefeningen ingebouwd en kan de patiënt ook weer starten met begeleid sporten. Dit is in de eerste plaats vooral fietsen en zwemmen.
Het volledige herstel van een dergelijke operatie duurt ongeveer 6 maanden.
-
Femorale derotatie osteotomieën: corrigeren van rotatiefouten in de heup
Ook ter hoogte van het bovenbeen, net onder de heupbol, kan men operatief correcties gaan uitvoeren. Hierbij is het de bedoeling de draaihoek of hellingshoek van de heup aan te passen. Ook dit is een krachtig wapen bij het corrigeren van belangrijke heupafwijkingen. Een dergelijke ingreep zal vaker worden toegepast bij kinderen en jongeren. Bij volwassenen en ouderen is dit minder gebruikelijk omdat de breuk die wordt gemaakt minder makkelijk vastgroeit.
In de praktijk zal het heupbeen op een strategische plaats worden doorgezaagd en naar een betere positie worden gebracht. Met behulp van platen en schroeven zal deze nieuwe stand dan worden vastgemaakt. (Figuur 20) Deze breuk dient te genezen net zoals een andere breuk die men oploopt bij een val.
Ook hier zal de patiënt een tweetal dagen worden opgenomen. Na de ingreep zal snel gestart worden met kinesitherapie. Gezien de breuk moet kunnen genezen, zal de patiënt in de eerste 6 weken opnieuw niet volledig mogen steunen op de voet. Eénmaal de breuk goed vast is, zal opnieuw volledig mogen worden doorgesteund. De revalidatie van dergelijke ingreep duurt opnieuw een zestal maanden.
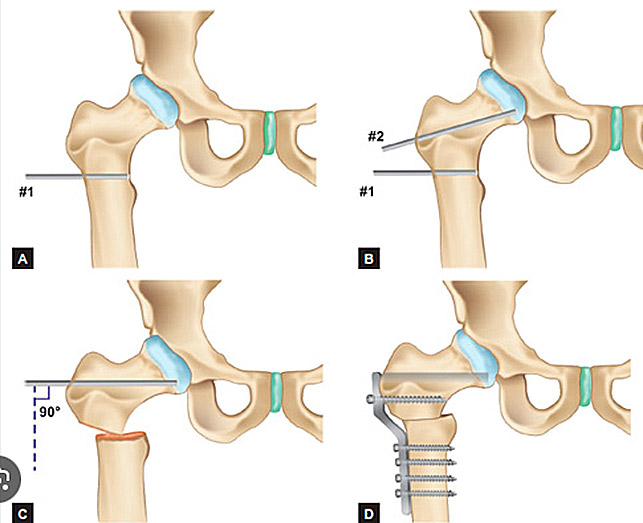
Figuur 20: Schematische voorstelling van een varisatie osteotomie van de heup.
-
Complexe gecombineerde behandelingen van de heup
Bij de meest complexe heupproblemen is vaak een gecombineerde aanpak nodig. Met 1 enkele ingreep kom je er dan niet. Zeker bij deze problemen zal voor de ingreep een plan van aanpak worden opgemaakt en een realistisch verloop worden geschetst. Uit de informatie hierboven moet vooral blijken dat er heel wat meer opties zijn in de behandeling van heupproblemen dan enkel het plaatsen van een nieuwe heup, als we er maar vroeg genoeg bij zijn. Door verschillende technieken te combineren kunnen toch mooie resultaten worden bekomen, zelfs in de meest extreme gevallen. Soms kan zo’n combinatiechirurgie in 1 keer gebeuren, maar in andere gevallen zal dit in meerdere stappen moeten gebeuren.
Het is belangrijk te begrijpen dat een dergelijke complexe pathologie steeds in teamverband zal worden besproken en behandeld. Zo’n behandeling is ook steeds maatwerk. Het gaat hier immers over heel zeldzame aandoeningen, waarbij de problemen patiënt per patiënt moeten worden bekeken.
Vaak zullen hier ook meerdere gesprekken worden ingepland met de patiënt zodat een heel duidelijk beeld kan worden geschetst over wat de patiënt staat te wachten. De bedoeling hierbij is steeds om het heupgewricht zo dicht mogelijk bij het normale te krijgen. Hoe beter ons dit lukt, hoe langer een heupprothese zal kunnen worden uitgesteld. (fig. 21)
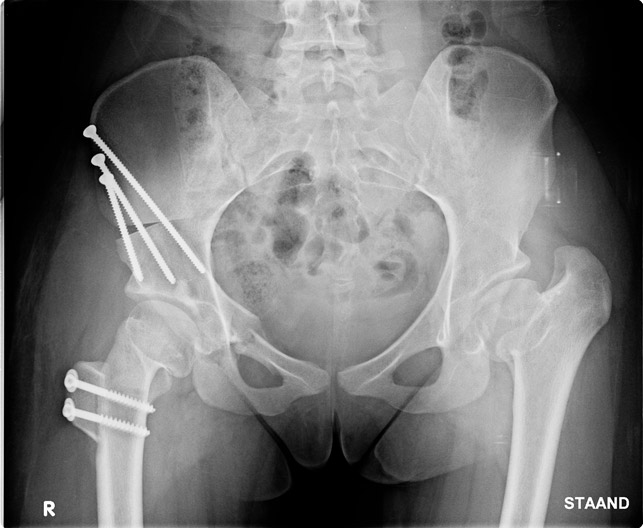
Figuur 21: Voorbeeld van een combinatietherapie: links abnormale zijde, rechts zelfde afwijking die door uitvoeren van verschillende ingrepen werd gecorrigeerd.






